Во месецот со најмалку дена во годината, во месецот кој оваа година е редок по своите ретки 29 дена и во месецот кој пациентите со ретки болести го идентификуваат како СВОЈ, по шести пат ќе се обидеме поблиску да Ве запознаеме со ретките болести од кои заболува и со кои се соочува и живее населението од нашиот охридско – струшки регион. Да ги дознаеме предизвиците и проблемите со кои се соочуваат. Како ја добиваат дијагнозата? Дали има некаков лек? Колку и дали воопшто се пристапни и достапни лековите?…
ПЕДИЈАТРИСКИ АРТЕРИСКИ ИСХЕМИЧЕН МОЗОЧЕН УДАР/ АИД ВО ДЕТСТВОТО/ ARTERIAL ISCHEMIC STROKE IN CHILDHOOD MKБ-10 I63.5
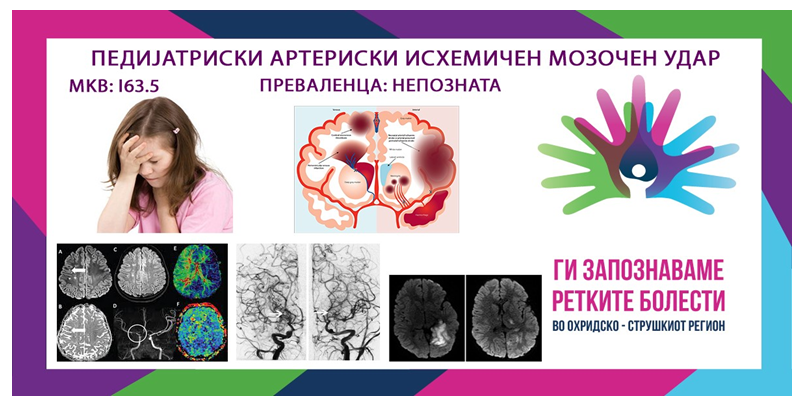
ПРЕВАЛЕНЦА
Инциденцата на перинатален мозочен удар се проценува на едно на 1 100 живородени, но забележани се и пониски стапки. Повеќето проценки се засноваат на мали примероци во кратки временски периоди, со методи на променливи утврдувања. Стапката на АИС е пријавена дека е многу повисока во перинаталниот период отколку во детството. Првата популациска студија за мозочен удар кај деца од 1970-тите открила инциденца од 1 на 40 000 деца за сите типови на мозочен удар. Поновите студии во Канада, САД, Велика Британија и Шведска откриле слични стапки. Инциденцата на мозочен удар е повисока кај момчињата отколку кај девојчињата и кај црните, азиските и шпанските деца во споредба со белите деца. Во една студија за цереброваскуларна болест во Тексас заснована во заедницата, било откриено дека стапката на инциденца на мозочен удар е повисока кај мексиканските американски деца во однос на белата раса.
Педијатрискиот артериски исхемичен мозочен удар е ретка невролошка состојба која се карактеризира со фокална церебрална исхемија и инфаркт поради блокада на мозочната артерија со последователно нарушување на снабдувањето со крв и оксигенација на мозочното ткиво. Повеќето деца имаат хемипареза со или без парализа на лицето на почетокот на мозочниот удар. Покрај тоа, во споредба со возрасните, децата почесто трпат мозочни удари во задната циркулација, што доведува до атаксија или окуломоторни нарушувања. Исто така, афазијата е почеста кај педијатриските пациенти. Други знаци и симптоми вклучуваат напади, главоболка, повраќање и промени во нивото на свеста. Децата под една година имаат поголема веројатност да се појават со напади и променето ниво на свест, додека постарите деца почесто покажуваат фокални невролошки дефицити.
ЕТИОЛОГИЈА
Идентификувањето на причината за мозочниот удар е корисно за објаснување на механизмот за мозочен удар на пациентите, одредување на идниот ризик од мозочен удар, избирање стратегии за секундарна превенција и истражување за мозочен удар. Развиени се неколку системи за класификација на мозочен удар кај возрасни и покажале добра доверливост и дискриминативна валидност. Системите за класификација на возрасните имаат ограничена употреба кај децата бидејќи причините за мозочниот удар се толку различни. Системот за стандардизирана класификација и дијагностичка евалуација на артериски исхемичен мозочен удар во детството (CASCADE) бил развиен од истражувачите на Меѓународната студија за педијатриски мозочен удар (IPSS) за да ги категоризираат мозочните удари во детството според основната причина. Системот CASCADE ја класифицира AIS од детството во седум дискретни поттипови и има умерен договор меѓу набљудувачите кога се користи од искусни оценувачи.
Поттиповите CASCADE вклучуваат:
- артериопатија на мали садови
- еднострана фокална церебрална артериопатија (FCA)
- билатерална церебрална артериопатија
- аортна/цервикална артериопатија
- кардиоемболична
- мултифакторна
- друга
Една неодамнешна студија ја проценила предиктивната вредност на критериумите CASCADE и открила поврзаност со ризикот од рекурентен мозочен удар и прогресија на артериопатија. Одредени водичи дадоа одредени насоки за евалуација на мозочниот удар кај децата, но постојат неколку контроверзии и празнини. Евалуацијата треба да ја идентификува етиологијата и да ги отфрли другите не-васкуларни причини кои имитираат мозочен удар кај децата (постиктална парализа, мигрена, хипогликемија и наизменична хемиплегија). Иако постојат ограничени докази за поддршка на употребата на акутни терапии (интравенски [IV] ткивен плазминоген активатор [tPA] или механичка тромбектомија [MT]) кај деца, брзата проценка на мозочниот удар и невровизуелизација се чини разумна за да се утврди дали постои поволен профил за хиперакутна третмани. Анамнезата треба да вклучува прашања во врска со траума на главата и вратот, необјаснета треска или неодамнешна инфекција (варичела во последните 12 месеци), ингестија на лекови, доцнење во развојот, нарушувања на крвта и поврзана главоболка. Треба да се земе внимателно семејната историја и историјата на раѓање, со посебно внимание на невролошките болести, предвремените васкуларни заболувања, хематолошките заболувања и развојните нарушувања. Значителните доцнења во акутната дијагноза на мозочен удар кај децата веројатно го ограничиле пристапот до акутни терапии. Неколку фактори придонеле за овие одложувања, вклучително и доцнење при пристигнувањето на медицинска нега, различни клинички презентации, точност на дијагнозата, недостаток на ефективни алатки за скрининг на мозочниот удар, отсуство на педијатриски протоколи мозочен удар наречени „кодови за мозочен удар“ и употреба на имиџинг-техники. Американското здружение за срце (АХА) препорачува центрите да воспостават системи и патишта за нега на хиперакутен педијатриски мозочен удар. Утврдено е дека стандардизираните институционални протоколи за мозочен удар го подобруваат времето до дијагноза на мозочен удар кај децата. Овие протоколи обично се состојат од следните компоненти: алатка за скрининг на мозочен удар (врз основа на времето на почетокот и симптомите), процес на активирање на мозочниот удар, посветен одговор на мозочен удар и процес на тријажа за акутна МРИ. Причините за мозочен удар кај децата се многу различни меѓу регистрираните студии. Повеќето од овие студии се ретроспективни, без единствен дијагностички пристап или систем на класификација, а релевантните фактори на ризик можеби не се идентификувани или евидентирани. Најчесто пријавени фактори на ризик за АИС кај децата се артериопатии, срцеви нарушувања, инфекции, хематолошки и метаболички нарушувања и други ретки причини. Кај многу деца со мозочен удар, се смета дека причината е мултифакториелна, можеби комбинација на еколошки предизвикувачи и наследни или стекнати нарушувања кои го зголемуваат ризикот од мозочен удар.
СИМПТОМИ И ДИЈАГНОСТИЦИРАЊЕ
Клиничката презентација на АИС е поврзана со возраста на детето и локацијата на мозочниот удар. Доенчињата со мозочен удар обично се манифестираат со напади или други дифузни невролошки дефицити. Некои доенчиња со мозочен удар не се идентификуваат акутно, но се дијагностицираат ретроспективно, кога има невролошките симптоми, како што се појава на хемипареза или нападите, и доведуваат до невровизуелизација. Спротивно на тоа, децата со мозочен удар обично имаат фокални невролошки дефицити, обично хемиплегија и/или фокални напади. Знаците и симптомите на мозочен удар кај децата често погрешно се толкуваат како други вообичаени невролошки или системски нарушувања. Лекарите во итна медицина помош не се во можност да бидат прецизни во откривањето на мозочен удар кај децата отколку кај возрасните. Се покажало дека неколку алатки за скрининг на мозочен удар се високо чувствителни кај возрасните, но се помалку прецизни кај децата. Се покажа дека симптомите на фокална слабост, напади, атаксија, тешкотии во говорот или одењето го разликуваат мозочниот удар од мигрената, вообичаен имитирачки мозочен удар кај децата. Потребни се подобри алатки за скрининг за да им помогнат на давателите на услуги да помогнат да се ублажат доцнењата во дијагнозата што влијаат на проучувањето и употребата на акутни терапии кај деца со мозочен удар.
ПОСЛЕДИЦИ
Артериопатии
Проширената употреба на имиџинг на крвните садови го подобри разбирањето за мозочниот удар кај децата. Екстракранијалните и интракранијалните артериопатии се честа причина за мозочен удар кај децата. Артериопатија била идентификувана кај 53 % од децата во IPSS. Во студиите со ограничена употреба на имиџинг на крвиот сад, другите причини биле почести, што може да биде поврзано со пристрасност во откривање. Артериопатиите доведуваат до мозочен удар преку различни механизми, вклучувајќи намален проток на крв и локално формирање на тромби. Артериските дисекции се најчеста причина за екстракранијални артериопатии кај децата. Артериската дисекција се должи на кинење на интимниот слој или руптура на vasava sorum и крвавење во медијалниот слој. Интракранијалната дисекција се јавува почесто кај постарите деца (средна возраст од 14 години) во споредба со екстракранијалната дисекција (средна возраст од 8 години). Артериската дисекција е почеста кај момчињата и таа обично се манифестираат со симптоми на хемиплегија и главоболка. Артериската дисекција е поврзана со различни состојби, но повеќето случаи се должат на траума. Рекурентна АИС се јавува кај до 19 % од децата со артериска дисекција. Интракранијалните артериопатии претставуваат речиси половина од сите мозочни удари во детството и претставуваат хетерогена група на нарушувања што можат тешко да се дијагностицираат и класифицираат. Васкуларните ефекти на инфекцијата кај педијатрискиот мозочен удар (VIPS) истражувачите го дефинираат FCA (фокална церебрална артериопатија) како „унифокална и еднострана стеноза/неправилност на големите интракранијални артерии на предната циркулација“. FCA (фокална церебрална артериопатија) може да се класифицира во различни поттипови врз основа на основната етиологија; тие вклучуваат воспалителни (FCA-i) и дисекциски (FCA-d) типови.
Срцеви нарушувања
Мозочниот удар е добро препознатлива компликација на срцевите заболувања и кај децата и кај возрасните. Срцевите нарушувања поврзани со мозочниот удар вклучуваат вродени срцеви заболувања, интракардијални дефекти, срцеви процедури, кардиомиопатија, аритмии, инфективен ендокардитис и помагала на коморите. Овие нарушувања можат да доведат до развој на тромби во срцето, на инфицирана валвула или преку десно-лев шант, што може да емболизира во мозокот. Студијата на деца со срцеви заболувања во северозападниот дел на САД открила стапка на мозочен удар од едно на 750 деца, но повисоки стапки се пријавени кај децата кои се подложени на кардиолошки процедури и катетеризација.
Хематолошки нарушувања
Крвните нарушувања покажаа посилни ризични асоцијации со мозочниот удар кај децата во споредба со возрасните. Хематолошки нарушувања документирани кај деца со АИС вклучуваат генетски и стекнати абнормалности на коагулација и српеста анемија (SCD). Исто така протромботичните нарушувања можат да доведат до абнормалности, венски и артериски тромбози.
Инфективни нарушувања
Пријавени се неколку инфективни агенси поврзани со АИС кај децата. Инфекцијата може да доведе до церебрална исхемија преку повеќе механизми, вклучувајќи активирање на коагулационата каскада, тромбоза од системски инфламаторен одговор, септички емболии и директна инвазија на ендотелот. За време на сериозна инфекција, доаѓа до брзо уништување на протеинот Ц и антитромбин III, кои вообичаено ја инхибираат коагулацијата. Инфекцијата, исто така, предизвикува ендотелијална повреда и ослободување на воспалителни цитокини, кои доведуваат до надолна регулација на тромбомодулинот. Намалени нивоа на активиран протеин Ц и зголемени нивоа на D-димер и C4b-врзувачки протеин, исто така, се забележани кај пациенти со AIS . Времето на инфекција, исто така, се чини дека игра улога во ризикот од мозочен удар и може да биде поврзано со активирање на системот за коагулација поврзано со инфекција.
Мозочен удар поврзан со рак
Во текот на последните 40 години, има зголемување на инциденцата на рак во детска возраст во САД. И покрај овие промени, стапките на преживување на децата со рак продолжуваат да се подобруваат. Децата со рак можат да развијат невролошки компликации од нивната болест, како и акутни, хронични и доцни ефекти од терапијата за рак. Ракот е фактор на ризик за инцидентен рекурентен мозочен удар. Неколку типови на рак се поврзани со мозочен удар кај децата, и вклучуваат: акутна лимфобластична леукемија, Хочкинова болест и тумори на мозокот. Механизмите кои вообичаено доведуваат до мозочен удар кај пациенти со рак вклучуваат цереброваскуларна болест предизвикана од зрачење, компресија на интракранијалните садови, коагулопатија поврзана со рак, кардиоемболизам, инфекција и компликации од хемотерапија.
Повторен мозочен удар и смрт
Пријавената стапка на повторување на АИС кај децата се движи од 6 до 30 %, а повеќето повторувања се развиваат во првите 6 месеци по инцидентот на мозочен удар. Стапката на повторување на АИС е највисока кај децата со ТИА, срцеви заболувања, артериопатии, метаболички и коагулациони абнормалности и мозочни удари на постериорна циркулација. Студија заснована на популација на деца со мозочен удар открила висока стапка на рекурентен мозочен удар кај децата со артериопатија.
ТРЕТМАН
IV тромболиза
Трансформацијата на грижата за мозочен удар кај возрасни на крајот на дваесеттиот век со одобрување на IV тромболиза за акутен мозочен удар и истовремена имплементација на интегрирани системи за грижа за мозочен удар доведе до прашања за соодветноста на IV тромболитиците за мозочен удар во детството. Поточно, етиологиите на мозочниот удар се разликуваат помеѓу децата и возрасните, при што одредени вообичаени етиологии на мозочен удар во детството не се јасно подложни на третман со тромболитички агенси. Дополнително, треба да се земат предвид развојните промени во коагулационата каскада, наречена „развојна хемостаза“, бидејќи помладите деца имаат пониски нивоа на ендогени tPA и повисоки нивоа на инхибитор на активатор на плазминоген-1 (PAI-1) во споредба со постарите деца и возрасните, што сугерира дека може да биде потребно различно тромболитичко дозирање врз основа на возраста. Конечно, бидејќи исходот по мозочен удар во детството е генерално подобар отколку по мозочен удар кај возрасни во отсуство на третман, балансот ризик – придобивка може да се разликува врз основа на возраста.
Механичка тромбектомија
Монтажните податоци за набљудување сугерираат дека МТ за акутен мозочен удар има добар безбедносен профил кај децата. Во студијата SaveChildS, неодамнешна ретроспективна кохортна студија на 73 деца кои биле подложени на МТ за акутна АИС, само 1 пациент развил симптоматска интракранијална хеморагија. Со оглед на загриженоста за високите стапки на артериопатии на големите крвни садови кај педијатриски мозочен удар, со теоретски зголемен ризик од дисекција, вазоспазам или руптура на крвните садови во такви случаи, авторите забележале дека ниту едно од 14-те деца со артериопатии во SaveChildS не ги доживеало овие компликации. Сличен одличен безбедносен профил бил пријавен во анализата на Националниот стационарен примерок, кој објавил дека кај 190 деца третирани со МТ, ниту еден пациент не претрпел повреда на бубрезите предизвикана од контраст, ниту перипроцедурална јатрогена исхемија или хеморагија.
Антитромботични терапии
Одлуката да се започне со антитромботична терапија, изборот на средството, времето на започнување и времетраењето на терапијата се многу зависни од причината за мозочниот удар и факторите специфични за пациентот, како што се возраста и коморбидните состојби. По перинаталниот мозочен удар, антитромботската терапија ретко е индицирана. Спротивно на тоа, антитромботичната терапија е основа за секундарна превенција по мозочен удар во детството. Типот на антитромботична терапија избрана по мозочен удар во детството варира и според етиологијата на мозочниот удар и според географскиот регион. Кога ќе се утврди дека етиологијата на мозочниот удар е кардиоемболична, обично се препорачува антикоагулација. Во случај на цервикална артериска дисекција, нема педијатриски податоци кои ќе го водат изборот на антитромботичен агенс.
Имуномодулаторни терапии
Стероидите и другите имуномодулаторни терапии можат да играат улога во превенцијата од мозочен удар кај деца со воспалителни, инфективни/пост-инфективни и генетски артериопатии. Најприфатената употреба на овие терапии е при примарен ангитис на централниот нервен систем (ЦНС), иако специфичните режими варираат помеѓу институциите. Кај деца со FCA, некои докази сугерираат дека кортикостероидите можат да ги подобрат резултатите кога се додаваат на антитромботична терапија. Ова е област на интерес со оглед на новите докази за воспаление во патогенезата на FCA, иако патофизиологијата на FCA (фокална церебрална артериопатија) е област на тековно истражување. Во моментов, неколку студии се во тек за да се оцени улогата на стероидите во третманот на FCA (фокална церебрална артериопатија).
Затворање на FormenOvale
Патофизиолошката улога на PFO (отворен фораменовале) во педијатриски мозочен удар останува неодредена, но повеќекратните неодамнешни студии за возрасни покажало дека затворањето на PFO го намалува ризикот од повторен мозочен удар кај подгрупа млади возрасни лица со криптогени мозочни удари во споредба само со медицинскиот третман. Врз основа на овие студии, практичниот совет на Американската академија за неврологија за 2020 година сугерира дека затворањето на PFO може да се земе предвид за пациенти под 60 години со PFO и инфаркт што се појавува емболија во отсуство на друг механизам за мозочен удар.
Рехабилитација и управување со последици од мозочен удар
Рехабилитацијата е критичен аспект на третманот на мозочен удар кој ги таргетира физичките, професионалните, јазичните, когнитивните и бихејвиоралните последици од мозочниот удар и има за цел да ја оптимизира функцијата и независноста. За разлика од мозочниот удар кај возрасните, протоколите за педијатриска рехабилитација се разликуваат според возраста и зависат од нивото на развој на детето и степенот на созревање на мозокот. Концептите како невропластичност и новите дефицити мораат да се земат предвид кога се оценува оптималниот временски термин, дозата и интензитетот на терапии.
 Здружението на пациенти Ретко е да си редок од Охрид и овој февруари, во рамките на шестата сезона од проектот ГИ ЗАПОЗНАВАМЕ РЕТКИТЕ БОЛЕСТИ 2024, Ве запознаваат со ретките болести од кои заболува населението во охридско – струшкиот регион, со застапеност на истите низ различни градови во Р.С. Македонија, со надеж дека преку овие нови 29 ретки дијагнози сите заедно ќе успееме да го кренеме гласот за проблемите со кои се соочуваат лицата со ретки болести, но и нивните семејства.
Здружението на пациенти Ретко е да си редок од Охрид и овој февруари, во рамките на шестата сезона од проектот ГИ ЗАПОЗНАВАМЕ РЕТКИТЕ БОЛЕСТИ 2024, Ве запознаваат со ретките болести од кои заболува населението во охридско – струшкиот регион, со застапеност на истите низ различни градови во Р.С. Македонија, со надеж дека преку овие нови 29 ретки дијагнози сите заедно ќе успееме да го кренеме гласот за проблемите со кои се соочуваат лицата со ретки болести, но и нивните семејства.
Кампањата е од информативно – едукативен карактер и на неа работеа над 60 еминентни професори и доктори од Клиничкиот центар Мајка Тереза од Скопје, како и докторите од здравствените установи од нашиот охридско – струшки регион – Охридската и Струшката болница, ЈЗУ Специјална болница за ортопедија и трауматологија “Св. Еразмо” – Охрид, ЈЗУ Специјализирана болница за превенција, лекување и рехабилитација на кардиоваскуларни заболувања “Свети Стефан” – Охрид како и доктори од многу приватни ординации од општина Охрид и општина Струга. Она што навистина загрижува е бројноста и различноста на ретките болести во овој регион. За жал, стигнавме и до информации за ултра ретки дијагнози како што се Peching syndrome, Tyrosinemia type 1, Rett syndrome, Gitelman syndrome…
Сепак надежта останува и понатаму да не води и искрено се надеваме дека ова истражување ќе ни помогне да изработиме база на податоци која ќе ни послужи за планирање на следните активности во интерес на лицата со ретки болести, на семејствата меѓусебно поврзување и размена на искуства. Она што не охрабрува и не мотивира да одиме напред е позитивниот ефект од кампањите кои ги водевме во изминатите години, свесни сме дека помогнавме и охрабривме многу пациенти и семејства да зборуваат јавно за својата болест, да соберат храброст да не исконтактираат, а секако добивме многу пофалби и од стручната медицинска фела која е сè поактивно вклучена во кампањите, а и ние упатуваме јавна благодарност затоа што без нивната помош и стручните совети немаше да успееме.
Првиот ден на ретки болести беше одбележан во 2008 година, точно на 29-ти февруари, РЕДОК датум кој се случува само еднаш на секои четири години. Од тогаш, Денот на ретки болести се одржува секоја година на последниот ден од февруари, месец познат по тоа што има РЕДОК број на денови.
Денот на ретките болести е меѓународна кампања за подигнување на свеста за ретките болести. Од почетокот во 2008-ма година, илјадници настани се организираат низ целиот свет и опфаќаат милиони луѓе. Кампањата започна како европски настан и со текот на времето стана глобален феномен, со учество на над 90 земји од целиот свет во 2018 година. Р.С. Македонија за прв пат се вклучи во одбележување на овој редок ден во 2012-та година. Кампањата за Денот на Ретки Болести е за пошироката јавност, за релевантните институции и секој е добредојден да се приклучи: пациенти и семејства, организации на пациенти, медицински професионалци, истражувачи, фармацевтска индустрија, јавни здравствени институции – колку повеќе не има, толку подобро. Денот на ретките болести е можност за учесниците да бидат дел од глобалниот повик кон креаторите на политики, истражувачите, компаниите и здравствените професионалци повеќе и поефикасно да ги вклучат пациентите во истражувањата за ретки болести.
ВКЛУЧЕТЕ СЕ!


